L’hallux valgus du gros orteil ou « oignon »
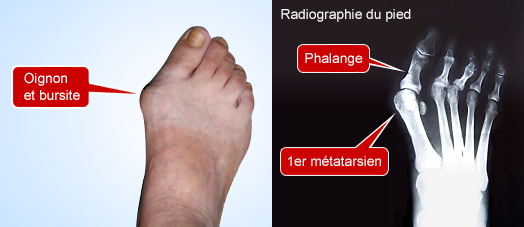
Il s’agit d’une déviation du gros orteil vers l’extérieur, avec fréquemment une proéminence de la tête du premier métatarsien (oignon).
Cette voussure peut devenir inflammatoire par la bursite sous-jacente de la tête métatarsienne, ce qui accentue la bosse. Généralement cette bosse est associée à l’hallux Valgus (déviation du 1er orteil).
C’est le 1er Métatarsien qui est dévié en dedans entraînant une déviation secondaire de l’orteil vers le dehors, aggravée par la rétraction des tendons adducteurs du gros orteil. La correction va donc porter sur les tendons rétractés, sur la bosse qui sera enlevée et sur le métatarsien qui sera aligné.
L’incidence générale se situe entre 2 % et 4% et il est plus fréquent chez les pieds de type égyptiens (gros orteil plus long que le 2eme orteil). Le port de souliers pointus à talons hauts peut augmenter l’incidence jusqu’à 48 %. L’incidence est plus élevée chez les femmes (avec ou sans souliers, comparés aux hommes).
L’hallux valgus survenant durant l’enfance est héréditaire : transmissible par la mère. La forme commune a une tendance familiale indéniable : on retrouve souvent la même déformation chez la mère et chez sa fille.
Il existe plusieurs formes :
- Les formes usuelles, il y a fréquemment une combinaison de ces facteurs ; une certaine tendance familiale et la déformation augmente graduellement au cours des années en portant des souliers pointus à talons hauts.
- Les formes juvéniles (qui surviennent durant l’enfance) le facteur génétique est primordial. Ces enfants d’une dizaine d’années ont des hallux valgus souvent sévères sans qu’ils n’aient porté des souliers pointus à talons hauts.
- Les formes arthritiques : La dégradation de la capsule et des ligaments par l’atteinte inflammatoire de l’articulation entraîne la déformation de l’hallux valgus.
Physiopathologie
Le début est généralement graduel au cours de la vingtaine. Fréquemment à ce stade le gros orteil est peu dévié mais la bosse (l’oignon) peut être rougeâtre et sensible avec le frottement des souliers.
À ce stade l’évolution peut être un peu retardée avec le port d’un soulier plus adapté (moins étroits et talons moins hauts) et chez ceux ou celles qui ont un pied plat associé, le port d’une orthèse plantaire qui relève l’arche longitudinale du pied peut aider en améliorant l’angle d’attaque du gros orteil.
L’utilisation le soir ou la nuit d’un séparateur du gros orteil (mini orthèse en gélatine, visant à corriger la déviation du gros orteil) peut réduire la douleur (deuxième type de douleur) qui est dû à l’étirement de la capsule et du ligament interne.
Cependant ce séparateur ne change en rien la douleur de la bursite par frottement avec le soulier et ne prévient pas de façon pratique l’évolution de l’hallux valgus.
La capsule médiale et le ligament collatéral interne s’étirent, faisant dévié latéralement le gros orteil vers le 2eme orteil.
Cette déviation va avec le temps entraîner une rotation de l’orteil en pronation avec un durillon d’appui sur la face interne du gros orteil.
Très fréquemment avant que l’orteil ne devienne en marteau, la subluxation de la phalange entraîne une synovite de cette articulation. Celle-ci devient extrêmement douloureuse et il y a les autres signes classiques de l’inflammation (rougeur, chaleur, oedeme). Ces synovites sont souvent diagnostiquées à tort comme un névrome de Morton. La présence de durillons plantaires douloureux en regard des orteils déformés est là pour conforter le diagnostic.
Cet orteil marteau ou en griffe est causé par l’affaissement du 1er métatarsien, qui entraîne la subluxation dorsale de la 2eme phalange.
Ce qu’il faut retenir, c’est que ce processus est auto aggravant et que la seule manière de rompre ce cercle vicieux et de corriger la déviation du 1er métatarsien.
L’examen clinique est le temps essentiel qui va permettre d’établir une éventuelle indication opératoire. Le pied s’analyse successivement par dessus, sur les côtés et par dessous en débutant par l’examen en charge.
On examinera aussi les chevilles, la démarche sera soigneusement analysée ainsi que les troubles de statique rachidiens.
Toute rétraction musculaire au niveau des muscles des membres inférieurs sera recherchée.
L’examen couché recherchera des signes objectifs du trouble statique (hyper appui ou défaut d’appui plantaire). Il permet de noter le siège des durillons ou des callosités sur et sous le pied : sous la pulpe du gros orteil, sous les têtes métatarsiennes, sous la pulpe des autres orteils en cas de griffe d’orteil.
On palpera également sous la peau, la ou les têtes métatarsiennes douloureuses ainsi que la situation et la valeur fonctionnelle des coussinets qui, luxés en avant des têtes, perdent leur rôle fonctionnel.
Les mobilités de l’avant-pied sont ensuite évaluées au niveau de chaque orteil, parfois difficilement lorsque le gros orteil est douloureux ou très déformé. Les mobilités de l’hallux sont calculées soit par rapport au plan horizontal, soit par rapport à l’axe du premier métatarsien en ajoutant alors 20°. La flexion normale dorsale est de 90°, plantaire de 45°. L’étude de la mobilité des quatre derniers orteils est également intéressante car leur souplesse ou leur raideur entraîneront un geste chirurgical différent à leur niveau.
L’examen au podoscope est indispensable dans la chirurgie de l’avant pied, d’autant que l’image peut être modifiée par une position antalgique.
Concernant le bilan radiologique, le seul cliché indispensable lors de la consultation est l’avant-pied de face, en charge, comparatif, avec un rayon oblique ascendant incliné de 10° qui dégage parfaitement les différentes articulations. Ce cliché à lui seul, permet le calcul des différents angles de l’avant pied et la mesure des longueurs métatarsiennes. D’autres clichés peuvent être utiles pour la décision opératoire : le profil en charge (qui montre l’angle d’attaque au sol du métatarsien), les classiques incidences sésamoïdiennes type Walter Muller-Guntz.
Au terme de la consultation et en dehors de pathologies particulières, neurologique, congénitale ou post traumatique, trois situations typiques sont habituellement rencontrées :
- L’hallux valgus isolé avec ou sans orteil en griffe.
- L’hallux valgus associé à une métatarsalgie.
- Une métatarsalgie isolée.
L’indication et la technique opératoire reposeront sur les données de l’examen clinique et sur les calculs radiologiques des angles et des longueurs en tenant compte des habitudes du chirurgien.
Elle vise à corriger l’ensemble des déformation : ablation de l’exostose osseuse (bosse), libération de la rétraction des tendons, alignement de la déviation du 1er métatarsien par une ostéotomie (section de l’os) et correction de la déformation des orteils par des gestes sur les parties molles et sur les phalanges.
L’intervention est le plus souvent réalisée sous anesthésie loco-régionale ou péridurale ce qui prolonge la période d’analgésie en postopératoire et permet un relais efficace avec les antalgiques.
L’incision cutanée se fait classiquement sur le bord du pied à la base du gros orteil. D’autres plus petites incisions sur le dos du pied à la base des petits orteils sont parfois utiles.
Le geste chirurgical est différent selon les cas, il tend à retrouver un pied indolore de morphologie plus normale, ceci en évitant au mieux la récidive.
Pour cela il faut réaliser une libération des tendons et ligaments mais aussi une modification de l’axe d’un ou plusieurs os du pied.
Une fois la réaxation acquise, il faut le plus souvent maintenir le résultat par une ou plusieurs micro-vis enfouies dans l’os, le temps que la consolidation osseuse soit obtenue.
Ces vis sont habituellement laissées en place définitivement sans aucune gêne.
Une fois l’intervention réalisée l’appui sera immédiat et aidé par le port de chaussure à appui talonier de type Barouk.
Dans tous les cas, l’hospitalisation ne dépassera pas 24 heures et cela en fonction de l’importance de la correction osseuse et des gestes chirurgicaux réalisés.
Les pansements seront refaits le lendemain de l’intervention puis tous les 3 jours jusqu’à cicatrisation.
Le patient sera revu en consultation par le chirurgien après 15 jours et après 1 mois et demi pour vérifier la consolidation osseuse sur une radiographie du pied.
Il est fréquent qu’un oedeme du pied persiste pendant une période de 2 à 3 mois sans que cela n’empêche la marche.
Il s’agit, surtout, pour l’avant-pied, d’une auto-réeducation. Vous prendrez donc en charge votre avant-pied et votre rôle est CAPITAL dans la prévention des éventuelles raideurs.
- La position en tailleur permet la détente des muscles de la plante du pied (en mettant l’autre jambe pendante sur le rebord du lit).
- La mobilisation passive des orteils se fait avec l’index qui pousse l’orteil vers le bas, le pouce maintenant le pied par en dessous.
- La mobilisation active se fait en baissant les orteils au plus bas sans mettre l’index sur l’orteil.
- Ces mouvements doivent se faire au moins 3 fois par jour, à raison d’un minimum de 10 mouvements par orteil.
- N’hésiter par à soulever vos pieds et à utiliser de la glace pour diminuer l’oedeme au niveau des pieds.
- La prise d’anticoagulants sera fonction du terrain et ne dépassera pas 21 jours vu que l’appui complet est d’emblé autorisé.
- Des petits problèmes de cicatrisation de type inflammatoire peuvent nécessiter des soins locaux plus fréquents et la prise d’antibiotiques.
- Un retard de consolidation osseuse ou la non consolidation. Ces complications sont très rares car nous sommes en face d’un os bien vascularisé et ayant un grand potentiel de consolidation. Elle peut être lié à un appui précoce sans la chaussure de type Barouk.
- Une phlébite. Sa fréquence est nettement diminuée par l’appui complet autorisé et par l’élévation du membre inférieur lors de la position allongée. Elle est fonction du terrain.
- Dans tous les cas votre chirurgien est là pour vous rassurer et être à votre écoute, n’hésiter pas à lui poser toutes vos questions.
